Des critères de sortie sous-standards dans les protocoles actuels de prise en charge de la malnutrition aiguë sévère : une source jusqu’alors impensée d’inefficacité pour les programmes ?
Par Benjamin Guesdon et Dominique Roberfroid
Benjamin Guesdon est conseiller en recherche en nutrition et santé chez Action Contre la Faim France.
Dominique Roberfroid est épidémiologiste au Centre Fédéral d'Expertise des Soins de Santé en Belgique et conférencier en épidémiologie et santé publique à l'Université de Namur (Belgique).
Les auteurs tiennent à remercier la National Health Mission du gouvernement du Rajasthan pour avoir accepté de partager les données analysées ici.
Lieu : État du Rajasthan, Inde
Ce que nous savons : Dans la pratique, les protocoles pour le traitement de la malnutrition aiguë sévère (MAS) diffèrent des recommandations de l'Organisation mondiale de la Santé (OMS) sur les critères d'admission et de sortie, que ce soit dans les protocoles nationaux, les programmes ou les projets de recherche.
Qu'apporte cet article : L'impact que peut avoir la variabilité des critères de sortie dans les programmes de prise en charge communautaire de la malnutrition aiguë (PCMA) a été simulé dans une cohorte unique de 7398 enfants souffrant de MAS sans complication, traités en 2016 dans un programme pilote dans lequel les durées de séjour étaient fixées à huit semaines pour tous. Neuf scenarios d’application de critères de décharge ont été simulés. Le taux de guérison obtenu dans chaque scenario a été comparé aux taux de guérison lorsque les recommandations de l'OMS sont rigoureusement appliquées. La proportion d'enfants souffrant encore de malnutrition aiguë (selon la définition standard de cas) parmi ceux qui sont sortis "guéris" a également été déterminée. Selon les scenarios, les taux de guérison sur huit semaines de traitement ont varié de moins de 50% à plus de 90%, du fait de la classification comme guéris d’une proportion variable et substantielle d’enfants répondant toujours à la définition de la malnutrition aiguë modérée (MAM) ou MAS. La décharge d'un enfant guéri à l'aide de l'indice de poids-pour-taille en score z (P/T ou WHZ en anglais) ou de la mesure du périmètre brachial (PB), sans prise en compte du type de critère d'admission, a un impact considérable sur le taux de guérison. L'utilisation du PB seul pour décharger les enfants qui ont été admis comme répondant aux deux critères à la fois (PB et P/T) augmente également le taux de guérison apparent avec l’inconvénient de décharger un plus grand nombre d'enfants MAM et MAS comme étant guéris. Puisqu’il s’agit d’une simulation théorique, la validité externe est limitée. Toutefois, ces résultats soulèvent des questions importantes en ce qui concerne la variabilité des critères de sortie. Cela peut accroître le risque de rechute et avoir des conséquences sur la santé et doit être révisé d’urgence. Il est impératif d'améliorer rapidement les protocoles afin d'assurer, a minima, la cohérence entre les critères de sortie et d'admission.
Contexte
La malnutrition aiguë sévère (MAS) chez les enfants âgés de 6 à 59 mois est définie en termes anthropométriques par le score z du poids par rapport à la taille ≤-3 (P/T), ou par la mesure du périmètre brachial (PB) <115 mm, ou par la présence d’œdèmes bilatéraux. Depuis 2013, l'Organisation mondiale de la Santé (OMS) recommande que les enfants atteints de MAS sortent de traitement lorsque leur P/T est ≥ -2 ou que la mesure du périmètre brachial est ≥125 mm (PB ≥125mm) et qu'ils n'ont eu aucun œdème depuis au moins deux semaines. L'indicateur anthropométrique utilisé pour identifier la MAS devrait aussi déterminer la récupération nutritionnelle. Par exemple, un enfant admis en utilisant le PB devrait être déchargé sur la base du PB. L'OMS ne précise pas quels critères doivent être appliqués pour les enfants qui répondent aux critères PB et P/T lors de leur admission, c'est-à-dire si l'un ou l'autre peut être utilisé ou si les deux doivent être utilisés à la fois. L'interprétation la plus stricte est qu'un enfant qui satisfait aux deux critères d'admission devrait satisfaire aux deux critères de sortie (voir encadré 1).
Encadré 1 : Application rigoureuse des recommandations de l'OMS concernant la sortie des programmes de prise en charge communautaire de la malnutrition aiguë (PCMA)
Enfant admis avec P/T <-3 seulement (A1) : Atteint P/T ≥-2 et pas d'œdème pendant deux visites consécutives*
Enfant admis avec PB <115 mm seulement (A2) : Atteint PB ≥125mm sans œdème pendant deux visites consécutives
Enfant admis avec P/T <-3 et PB <115mm (A3) : Atteint PB ≥125 mm et P/T ≥-2 et aucun œdème pendant deux visites consécutives
*On pourrait considérer que surveiller l’atteinte des critères de sortie pendant au moins deux semaines implique que les critères devraient être observés à trois visites hebdomadaires consécutives. Cependant, à notre connaissance, aucun protocole national ne suit cette recommandation.
Les protocoles nationaux de PCMA mis en œuvre actuellement, ainsi que plusieurs simplifications faisant l'objet de recherches ou de mises en œuvre 1 (tels que les programmes utilisant uniquement PB/œdème), s'écartent des recommandations strictes de l'OMS en matière de critères de décharge de diverses manières. Les divergences les plus courantes sont : un nombre inférieur de visites pour déterminer si le critère de sortie est atteint ; l'utilisation de la règle du poids-cible (calcul d'un poids cible pour la sortie en fonction de la taille à l'admission plutôt que de refaire le calcul du P/T ou P/L avec la taille actuelle) ; l'utilisation non systématique d’un même indicateur pour l'admission et pour la sortie. De telles divergences sont susceptibles d’affecter la proportion d'enfants MAS considérés comme guéris au cours d'une période donnée (récupération nutritionnelle). Cela signifie, au sens strict, qu'une partie des enfants souffrent encore de malnutrition modérée ou sévère à leur sortie de l'hôpital. Une revue récente des cas de rechute dans le cadre de la prise en charge de la MAS suggère que le risque de rechute est un problème plus important qu'on ne le pensait auparavant et qu'il est grandement influencé par le statut anthropométrique atteint à la sortie (Stobaugh, 2018). L'hétérogénéité des protocoles est également un sujet de préoccupation pour ceux qui s'intéressent à l'étude de l'efficacité des programmes PCMA en situation réelle dans le monde et à l'influence des facteurs contextuels.
Cet article examine l'impact potentiel de la variabilité des critères de sortie des différents protocoles PCMA sur les taux apparents de guérison et sur la proportion d'enfants considérés guéris alors que souffrant encore de malnutrition aiguë.

Méthodes
L'impact de divers scenarios d’application des critères de sortie a été simulé dans une cohorte unique d'enfants MAS. Une cohorte standard a été utilisée plutôt que de comparer les résultats de programmes multiples appliquant différentes stratégies de sortie afin d'éviter les facteurs confondants variables selon les contextes, comme la gravité de l'état nutritionnel, le type de diagnostic de MAS à l'admission, le respect des protocoles de traitement et la qualité de l'application des protocoles par le personnel de santé.
La cohorte se composait de 7398 enfants souffrant de MAS sans complications qui avaient été soumis à un dépistage de la MAS dans la communauté (à l'aide du PB uniquement) et qui avaient été orientés vers un traitement (et admis comme MAS à l'aide du PB et/ou du P/T) dans le cadre d'un programme pilote de PCMA mis en œuvre en 2016 par l'État du Rajasthan avec le soutien technique d'Action contre la Faim (ACF) Inde. Tous les bénéficiaires ont reçu des soins ambulatoires standard pendant huit semaines, indépendamment de leur état nutritionnel intermédiaire (c'est-à-dire qu'aucun critère de sortie n'a été appliqué avant la huitième semaine). Des mesures anthropométriques ont été prises chaque semaine jusqu'à la huitième semaine pour tous les enfants, avec très peu de perdus de vue. Dans certains centres, le traitement s'est poursuivi après huit semaines, mais la décision a été prise de rendre compte systématiquement de l’atteinte des critères de sortie à huit semaines, car il y avait jusqu’à ce stade très peu de perdus de vue.
Neuf scenarios d’application de critères de sortie ont été appliqués à l'ensemble des données. Ces scenarios s’inspirent de protocoles nationaux existants de prise en charge de MAS, ou bien de protocoles simplifiés combinés récemment pilotés qui utilisent le PB uniquement2 pour l'admission et la décharge des enfants atteints de malnutrition aiguë (tableau 1). Des simulations ont été faites sur le nombre d’enfants considérés comme étant guéris, en fonction de chacun de ces critères de sortie. Ces taux de guérison ont été comparés à ceux qui auraient été obtenus en appliquant strictement les critères de sortie de l'OMS. Enfin, pour chaque critère de sortie, les proportions d’enfants souffrant encore de MAM ou de MAS ont été estimés, en utilisant les définitions de cas habituelles (UNHCR/PAM, 2011). Par exemple, un enfant admis avec un indice P/T < -3 score z et qui est déchargé en se basant seulement sur le PB pourrait encore avoir un indice P/T < -3 ou < -2. De la même manière, un enfant admis avec un PB < 115 mm et qui est déchargé en se basant seulement sur l'indice P/T pourrait encore avoir un PB < 125 mm. Un enfant admis avec un indice P/T < -3 et qui atteindrait un indice poids-taille < -2 pourrait être considéré comme guéri et apte à sortir, et ce malgré un PB toujours < 125 mm ou même < 115 mm. Tous ces cas « guéris » seraient toujours considérés comme des cas de malnutrition aiguë sévère ou modérée, selon les définitions de cas standard et internationalement reconnues des termes MAS ou MAM.
Les observations exclues de l’analyse sont celles avec des mesures anthropométriques manquantes, ou ayant des écarts-types improbables lors de l’admission (indice P/T < -6 ou indice P/T > 5), une croissance improbable (négative, ou > 7 cm), ou un gain du PB (> 3 cm) pendant la période de traitement de deux mois. Toutes les analyses ont été effectuées à l'aide du logiciel Stata 13 (StataCorp, États-Unis).
Tableau 1 : Critères de sortie appliqués à la base de données de la même cohorte MAS3
Résultats
Parmi les 7398 enfants de la cohorte souffrant de MAS sans complication, 29,4% répondaient aux critères d’admission par le PB seul (A1) ; 28,6% répondaient aux critères d’indice P/T seul4 (A2) ; et 42% répondaient aux deux critères (A3). Il n'y avait pas de cas d’œdèmes dans ce groupe. Un total de 42 observations ont été exclues de l’analyse à cause de mesures anthropométriques manquantes au moment de l’admission ; 384 ont été exclues à cause d’écarts-types improbables au moment de l’admission ; et 523 ont été exclues à cause d'une croissance ou d'une augmentation de l'indice P/T improbables durant la durée du traitement, soit un total de 6449 enfants MAS pour l’analyse. 98 enfants avaient un P/T < -3 mais un PB ≥ 125 mm, et ne répondaient donc pas aux critères d'inclusion pour la simulation du protocole simplifié ; ils ont été exclus de l'analyse concernant le protocole simplifié (n = 6351).
Les simulations réalisées révèlent d’importantes variations au niveau des taux de guérison apparents après huit semaines de traitement en fonction du type de scenario d’application des critères de sortie, avec des taux de guérison allant de moins de 50% à plus de 90%. Une proportion variable et substantielle d’enfants étaient considérés comme guéris et aptes à sortir conformément aux divers protocoles alors qu’ils étaient toujours MAM et MAS d’après les définitions de cas standard (Tableau 2). Les Figures 1 et 2 montrent l’augmentation observée des taux apparents de guérison lorsque les critères de sortie se font moins strictes, et l’augmentation qui en résulte du nombre d’enfants considérés comme guéris et aptes à sortir bien que souffrant toujours de MAM ou MAS.
Près d’un quart (24%) des enfants considérés comme guéris et aptes à sortir d'après les critères de sortie de l'OMS souffraient toujours, selon la définition de cas standard, de MAM ou MAS. Ceci s'explique par le fait que même lorsque les critères de l'OMS sont strictement respectés, un enfant que l'on admet et fait sortir selon le critère du PB uniquement peut encore avoir un indice P/T < -2 et donc être considéré comme malnutri. De la même manière, un enfant que l'on admet et fait sortir car il répond entièrement aux critères de l'indice P/T pourrait encore avoir un PB < 125 mm.
Ces simulations révèlent surtout l'impact considérable qu’ont les recommandations pour la sortie utilisées dans la plupart des protocoles nationaux en Afrique, qui estiment qu'un enfant est soigné selon l'indice P/T ou le PB, sans tenir compte du type de critères présentés par les enfants lors de l’admission. Ceci a été traduit dans nos simulations en considérant que les enfants sont guéris dès qu'un de ces critères est atteint en premier (pour les scenarios 5 et 6). En suivant de tels scenarios, une proportion très importante d'enfants admis avec un PB < 115 mm sont considérés comme guéris et aptes à sortir après avoir atteint un P/T ≥ -2 ou un poids cible, alors que leur PB se situe encore au-dessous de 125 ou même 115 mm. De la même manière, une proportion très importante d'enfants admis avec un P/T < -3 sont considérés comme guéris et aptes à sortir après avoir atteint un PB ≥ 125mm alors que leur P/T se situe encore au-dessous de -2 voire -3. Ceci est clairement indiqué dans le scenario 5, avec un protocole menant à un taux apparent de guérison impressionnant s’élevant à 86,1%, observé après huit semaines de traitement (contre 35% lorsque les critères de sortie strictes de l’OMS sont appliqués). Cependant, plus de 90% des enfants considérés guéris répondent toujours aux définitions de cas MAM ou MAS (Tableau 2 et Figure 1). Parmi eux, 60,5% sont encore MAM et 31,1% sont encore MAS.
Bien que l’impact ne soit pas aussi important, on observe une augmentation du pourcentage de cas MAM et MAS parmi les enfants considérés guéris quand la divergence consistait à utiliser seulement sur un PB ≥125mm pour décharger les cas MAS qui avaient été admis et répondant à la fois aux critères P/T et PB (A3, scenario 3). Lorsque le seuil de décharge n'est atteint qu'une fois (comme dans le scenario 4), on observe un taux de guérison de 60% après huit semaines de traitement, avec encore 41,5% de cas de malnutrition aigüe parmi ceux considérés guéris (35% MAM et 6,5% MAS). En comparant aux résultats obtenus avec les critères stricts de sortie de l'OMS, ce scenario multiplie par cinq la proportion d'enfants MAS considérés guéris à tort, ce qui se traduit par un nombre neuf fois plus élevé d’enfants concernés.
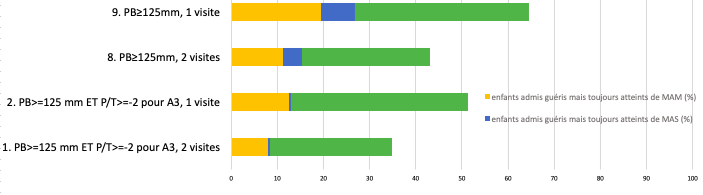
Les résultats obtenu pour des scenarios proches des protocoles simplifiés combinés PB seul (Scenarios 8 et 9), sont illustrés dans la figure 2 et le tableau 2. Les taux de guérison sont plus élevés en appliquant ces scenarios qu'avec les critères stricts de l'OMS en raison d'un plus grand nombre de cas MAM ou MAS chez les enfants considérés guéris, puisque le nombre d'enfants guéris ne souffrant plus de malnutrition aigüe selon la définition standard (à savoir avec à la fois un PB≥125 mm et un P/T ≥-2) est en fait identique entre les scenarios 1 et 8 et entre 2 et 9. En se référant à un PB≥125mm pour une seule visite pour toutes les sorties (Scenario 9), on observe un taux de guérison de 64,6%, avec 30% de cas MAM et 11,7% de cas MAS parmi les enfants guéris. Par rapport aux critères stricts de sortie de l'OMS, ce scenario induit que la proportion d'enfants MAS déchargés à tort est neuf fois plus élevée, ce qui correspond à un nombre d'enfants affectés 17 fois plus élevé.
Tableau 2 : Taux de guérison apparents et proportion (%) d'enfants encore MAM ou MAS parmi ceux guéris selon chacun des scenarios

*98 enfants avaient un P/T<-3 mais un PB ≥125mm ; ils ne répondaient donc pas aux critères d'inclusion du protocole et n'ont pas été pris en compte dans l'analyse.
Figure 1 : Impact de la variabilité des critères de sortie dans les programmes PCMA (simulation, n=6449)
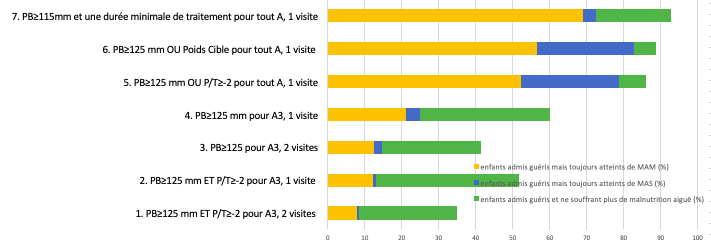
Figure 2 : Impact de la variabilité des critères de sortie tels qu’adoptés par les protocoles simplifiés (simulation, n=6351)
Limites de l’étude
Etant donné que les chiffres rapportés proviennent de simulations théoriques de l'application des critères simples de sortie effectuées sur un seul fichier de données, il convient d'être prudent quant à leur validité externe. Premièrement, le fichier de données de la cohorte utilisée provient d'un seul programme au Rajasthan (Inde) présentant de multiples spécificités contextuelles. Il s’agissait d’un programme de prise en charge de la MAS sans complications bénéficiant d’une quantité de personnel et de supervision idéales et qui a été en mesure de déployer beaucoup d'efforts, par le biais de visites à domicile, pour renforcer l'adhésion au traitement par les familles. Deuxièmement, on peut considérer que l'application a posteriori de critères simples de sortie simplifie de manière excessive non seulement les protocoles, mais aussi les enjeux dans la décision du personnel de santé quant à considérer un enfant guéri, et ne devrait donc pas se traduire par les mêmes décisions dans les programmes en situation réelles. Une autre limite à l'analyse est que le critère de décharge s'applique seulement à la semaine 8 alors que la plupart des programmes mis en place dans des situations réelles ont un traitement d'une durée maximum de 12 à 16 semaines. Il convient cependant de noter sur ce point que même si une période de traitement plus longue augmenterait les nombres de cas guéris, il est peu probable que le nombre d'enfants encore MAM ou MAS parmi ceux considérés guéris ne change. En outre, les critères de sortie sont souvent plus nuancés qu'il n'est supposé ici et cela impliquerait plusieurs options d'utilisation dans différents contextes, tels que les centres de santé ou les dispensaires mobiles ; ils sont aussi souvent associées à des formations ou des orientations afin de clarifier certaines ambiguïtés. Enfin, les protocoles peuvent également intégrer davantage de divergence vis-à-vis des recommandations strictes de l'OMS, tels qu'une durée de séjour minimum, un seuil variable du score z pour déterminer le poids cible, ou l'utilisation de tableaux unisexes simplifiés pour calculer le score z.
On dispose également de peu de preuves sur les risques associés à la décharge à différents niveaux de récupération anthropométrique des enfants des programmes de traitement de la MAS. En 2013, l'OMS a considéré prioritaire la nécessité d'étudier la validité des valeurs du PB par rapport au P/T en tant que critères de sortie et de déterminer des valeurs seuils appropriées au regard de la réponse au traitement, la rechute et la mortalité (OMS, 2013). Il existe également des lacunes de connaissances concernant la rechute (Stobaugh, 2018). A l’heure actuelle, les recommandations de l'OMS doivent cependant être considérées comme la norme par rapport à laquelle d'autres protocoles simplifiés devraient être évalués auprès des mêmes populations et sur la base d'un même critère de jugement (plutôt que selon une définition variable de la guérison).
Discussion
Ces résultats mettent en évidence la plausibilité d’impacts trop longtemps ignorés qu’ont les critères de sortie intégrés dans les protocoles nationaux lorsqu’ils divergent des recommandations de l'OMS de 2013. Il est probable qu’un nombre considérable et fluctuant d'enfants admis actuellement en tant que MAS et déchargés des programmes PCMA considérés comme guéris souffrent encore de malnutrition modérée ou sévère (selon la définition de cas standard). Ceci affecte les taux de guérison apparents, car, en général, plus les « divergences » avec les recommandations de l’OMS sont importantes, plus le nombre d'enfants MAM et MAS considérés guéris augmente. Selon le « principe du moins disant », les protocoles utilisant des critères de sortie s'écartant le plus des recommandations de l'OMS peuvent paradoxalement apparaître comme étant plus efficaces en terme de taux de guérison et de durée de séjour.
Ces résultats peuvent fournir une explication plausible de la perception selon laquelle les programmes PCMA sont plus efficaces en Afrique qu'en Asie, les récents programmes et pilotes asiatiques ayant eu tendance à se conformer plus strictement aux recommandations de l'OMS, en l'absence de protocoles nationaux.
Les conclusions sont conformes à la différence frappante qui peut être observée entre les taux extrêmement élevés de guérison rapportés dans les programmes de routine PCMA suivant un protocole utilisant le scenario 5 (PB ≥125 mm ou P/T-2 pour tous, 1 visite) ou 6 (PB ≥125 mm ou poids cible, 1 visite) qui rapportent fréquemment des taux de guérison >90% (pour un taux de référence >75%), et les taux de guérison beaucoup plus bas rapportés dans les études se conformant à des critères plus stricts. Par exemple, un essai multicentrique récemment publié en Inde a fait état de taux de guérison de 43 à 57% après 16 semaines de traitement, où le statut de guérison était défini comme l'atteinte d’un indice P/T ≥-2 et l'absence d'œdème chez les enfants admis avec un rapport P/T <-3 (Bhandari, 2016). Les auteurs de cet article signalent que l'utilisation de la taille au moment de l’admission pour déterminer la sortie aurait augmenté la proportion d'enfants qui ont atteint le seuil de récupération, ce qui pourrait expliquer en partie les résultats apparemment meilleurs observés en Afrique, où l'utilisation de la taille à l'admission est courante. Ces résultats sont également cohérents avec ce que nous avons observé dans les programmes ACF « en situation réelle » et selon des protocoles nationaux incorporant les scenarios 6 et 7 d’application des critères de sortie : une analyse secondaire par ACF de l'état nutritionnel réel des enfants à la sortie a révélé des proportions de malnutrition aiguë globale supérieures à 40% parmi les enfants sortis guéris, dont la plupart peuvent s'expliquer par le recours à des critères de sortie (PB ou P/T) non alignés sur ceux présentés à l’admission.
Bien que les protocoles simplifiés, en cours de recherche, puissent apporter une réponse à un certain nombre de questions pratiques, ces résultats montrent que les scenarios d’application de critères de sortie utilisés pourraient entraîner une forte augmentation du nombre d'enfants qui sont considérés guéris bien que souffrant de MAM (avec un P/T <-2) voire, ce qui est encore plus préoccupant, souffrant de MAS (avec un P/T <-3).
Ces observations reflètent la nécessité d'une action urgente pour mettre à jour et normaliser les protocoles sur les critères de sortie : l’action la plus urgente est la correction de l'utilisation incohérente des critères de sortie pour différents critères d'admission ; c'est-à-dire que les enfants présentant le critère du PB à l’admission devraient être déchargés en fonction de leur PB et les enfants présentant le critère du P/T devraient être déchargés en fonction de leur P/T.
Conclusions
Les résultats présentés ici indiquent qu’il existe une grande proportion d'enfants malnutris, variable et ignorée, qui est considérée – à tort – comme guérie par les programmes PCMA, principalement en raison des critères de sortie fixés par les protocoles nationaux qui s'écartent des recommandations de l'OMS de 2013. En l'absence de preuves du contraire, cela peut augmenter le risque de rechute et entrainer des problèmes de santé à moyen et à long terme et cela nous empêche par ailleurs d’effectuer une évaluation sérieuse de l'efficacité des programmes de prise en charge de la MAS dans le monde et des facteurs qui l’influence. A court terme, il est urgent d'améliorer les protocoles pour au moins assurer la cohérence entre les critères de sortie et d'admission afin d'éviter qu'un très grand nombre d'enfants qui souffrent encore de malnutrition aiguë ne soient déchargés par erreur.
Compte tenu de ces conclusions, nous appelons à un effort global de la part des parties prenantes impliquées dans l'élaboration de recommandations techniques, le soutien à l'élaboration de stratégies nationales et la mise en œuvre de programmes de prise en charge de la MAS pour normaliser les protocoles, et pour évaluer les propositions de simplification comme les recommandations actuelles de l’OMS avec rigueur, dans des contextes variés, et en se basant sur l’examen d’issues de santé clairement définies.
Pour en savoir plus, veuillez contacter Benjamin Guesdon.
Footnotes
1Une série de protocoles simplifiés/combinés/élargis fait l'objet de recherches ou est mise en œuvre dans le cadre de programmes dans divers contextes. (Voir l'éditorial pour une vue d'ensemble et des articles dans cette édition de Field Exchange pour des exemples de recherche et de programmation.) Il n'existe actuellement aucune recommandation de l'OMS sur les approches simplifiées.
2Plusieurs protocoles simplifiés combinés utilisant uniquement le PB et testés actuellement permettent également l’admission d’enfants définis comme MAS uniquement par le critère P/T, à partir du moment où leur PB est en dessous d’un certain seuil (<125mm, par exemple).
3Les protocoles actuels cités dans le tableau sont disponibles sur demande.
4Des enfants ont pu être admis sans avoir été dépistés par le PB dans la communauté. Ces admissions d'enfants ne répondant qu'aux critères d’admission P/T peuvent également refléter les cas où le seuil du PB n'a pas été rigoureusement appliqué ou mesuré avec précision lors du dépistage.
Références
Bhandari N, Mohan SB, Bose A et al. (2016) Efficacy of three feeding regimens for home-based management of children with uncomplicated severe acute malnutrition: a randomised trial in India. BMJ Global Health 2016 ; 1: e000144.doi : 10,1136/bmjgh-2016-000144
Stobaugh HC, Mayberry A, McGrath M, et al. (2018) Relapse after severe acute malnutrition: A systematic literature review and secondary data analysis. Matern Child Nutr. 2018 ; e12702. https://doi.org/10.1111/mcn.12702
HCR/PAM (2011) Manuel pour l'alimentation sélective : la prise en charge de la malnutrition dans les situations d'urgence. Haut Commissariat des Nations Unies pour les Réfugiés ; 2011. Consultable ici : https://www.unhcr.org/fr-fr/publications/operations/4b7422f16/manuel-lalimentation-selective-prise-charge-malnutrition-situations-durgence.html?query=malnutrition
OMS (2013) Mises à jour de la prise en charge de la malnutrition aiguë sévère chez le nourrisson et chez l’enfant - Lignes directrices. Disponibles ici :
https://www.who.int/nutrition/publications/guidelines/updates_management_SAM_infantandchildren/fr/



