Assurer une prise de poids pendant la grossesse : Une approche communautaire intégrée pour aborder la nutrition maternelle en Inde
Par Sreeparna Ghosh Mukherjee, Pia Sen et Dr Nagma Nigar Shah
Sreeparna Ghosh Mukherjee est responsable senior du programme de santé et de nutrition du Child in Need Institute (CINI). C’est une professionnelle du développement ayant plus de 15 ans d’expérience dans le domaine de la santé publique et de la nutrition et qui dirige des programmes à grande échelle avec des organisations telles que CINI, GOAL et CARE.
Pia Sen est responsable du suivi, de l'évaluation et de la documentation pour le CINI. Auparavant, elle a travaillé comme chef de projet pour la Liver Foundation West Bengal et comme chercheur pour l'Institut Pratichi. Pia a une grande expérience de l'évaluation et du suivi des programmes publics dans les domaines de la santé, de l'éducation et de la protection de l'enfance.
Dr Nagma Nigar Shah est titulaire d'une licence en chirurgie dentaire et d'une maîtrise en santé publique. Elle travaille actuellement dans l'unité de santé et de nutrition du CINI, où elle fournit une assistance technique sur différentes questions de santé et de nutrition.
Les auteurs remercient le CINI pour son soutien dans la mise en œuvre de ce projet, ainsi que la fondation HCL (partenaire financier) et le ministère de la Santé et du Bien-être familial et le ministère du Développement des femmes et des enfants du gouvernement du Bengale-Occidental.
Lieu : Inde
Ce que nous savons : La nutrition maternelle est un facteur déterminant de la santé maternelle et de la nutrition, de la santé et du bien-être des enfants.
Ce que cet article nous apprend : En 2018, le Child in Need Institute a mis en place un projet pilote de nutrition maternelle dans 98 centres gouvernementaux des Services intégrés de développement de l'enfant dans trois districts du Bengale-Occidental, incluant 182 femmes enceintes. Des agents de santé de première ligne ont été formés à identifier les grossesses à « risque nutritionnel », notamment chez les femmes présentant une maigreur, une maigreur extrême, un surpoids, de l’obésité et de l’anémie. La fourniture régulière d’une ration alimentaire (plat préparé quotidiennement), la supplémentation en fer et en acide folique et les conseils nutritionnels ont été renforcés. Les participantes ont été pesées tous les mois. A leur inscription, 50% des participantes souffraient de malnutrition (30,3% d’entre elles souffraient de maigreur ou d’extrême maigreur et 19,7% étaient en surpoids ou obèses). La prise de poids moyenne durant la grossesse était de 9,36 kg (contre un objectif de 10 kg, selon les directives nationales). Elle était plus élevée chez les femmes sous-alimentées. La prévalence de l’anémie a été réduite de 12% en fin de grossesse, avec la plus grande amélioration chez les femmes ayant un indice de masse corporelle normal. Le taux de petits poids de naissance chez les nourrissons de la cohorte était de 16%, dont 90 % étaient nés de mères souffrant de maigreur extrême, de surpoids ou d’obésité. Les recommandations sont les suivantes : identifier les grossesses présentant un risque nutritionnel à 12 semaines de grossesse pour fournir un soutien nutritionnel ciblé, suivre mensuellement la prise de poids durant la grossesse, améliorer l’adhérence aux programmes gouvernementaux de supplémentation pendant la grossesse et améliorer les directives sur les interventions communautaires en matière de nutrition maternelle ciblées sur différentes catégories de risques.
Contexte
L'Inde compte le plus grand nombre d'enfants mal nourris au monde. En 2015, on estime que 37,9% des enfants de moins de cinq ans en Inde souffraient d'un retard de croissance et 20,8% étaient émaciés (India DHS, 2015). La santé et la nutrition d'une mère est un facteur majeur qui contribue à la nutrition de son enfant tout au long de son cycle de vie (Black et al, 2008 ; Victora et al, 2008). Une mère sous-alimentée est plus susceptible de donner naissance à un enfant ayant un petit poids de naissance, ce qui augmente le risque d’émaciation, de retard de croissance et de mortalité infantile et, plus tard dans la vie, le risque de maladies non transmissibles telles que le diabète et l'hypertension artérielle. Le retard de croissance dans l'enfance entraîne également une baisse des résultats scolaires et, pour les filles, augmente les chances qu'elles deviennent des femmes qui donneront elles-mêmes naissance à des bébés plus petits, perpétuant ainsi le cycle intergénérationnel de la malnutrition (Victora et al, 2008). Dans une étude, le soutien nutritionnel apporté aux femmes enceintes et à leurs enfants jusqu'à l'âge de trois ans a été associé à une augmentation de 11% des chances que ces enfants obtiennent un diplôme universitaire, par rapport aux enfants qui ont reçu un soutien nutritionnel entre trois et six ans (Nandi et al, 2008). La santé et la nutrition maternelles optimales sont également importantes pour qu'une femme puisse mener une vie saine.
Le taux de mortalité maternelle en Inde reste élevé, à 130 pour 100 000 naissances vivantes. Ce taux doit être réduit de moitié au cours de la prochaine décennie pour atteindre l'objectif de développement durable. En outre, l'Inde a l'une des prévalences les plus élevées au monde en matière d'anémie chez les femmes enceintes, avec 53,2%. L’adoption de la supplémentation en fer et acide folique (FAF) chez les femmes en âge de procréer en Inde est faible (28% au Bengale-Occidental ; NFHS-4 2015-16), malgré une distribution à grande échelle, en raison d’une lassitude et des effets secondaires courants, comme les nausées et les vomissements. Cette situation est aggravée par un manque de diversité alimentaire dans la consommation de nourriture habituelle, qui tend vers une forte consommation de féculents (riz et pommes de terre au Bengale-Occidental).
Le Child in Need Institute (CINI)1 travaille dans le domaine de la santé et de la nutrition des enfants, des femmes et des adolescents en Inde depuis 45 ans. En 2017, le CINI, avec le soutien de la HCL Foundation2, a lancé un projet de nutrition maternelle et infantile dans trois districts du Bengale-Occidental, se concentrant sur les 1000 premiers jours de la vie (soit de la conception jusqu’à 2 ans). Ce projet a pour finalité de changer les pratiques communautaires pour lutter contre la malnutrition en renforçant les liens entre les services gouvernementaux existants et les bénéficiaires dans la population.
Intervention pilote en matière de nutrition maternelle
Dans le cadre de ce projet, une intervention pilote de nutrition maternelle a été mise en place entre avril 2018 et février 2019 afin de permettre une prise de poids appropriée durant la grossesse et de contrôler l’anémie dans trois « blocs » de trois districts du Bengale-Occidental : le bloc de Nagrakata du district de Jalpaiguri, le bloc de Suti-I du district de Murshidabad et le bloc de Falta du district de South 24 Parganas. L’intervention pilote a été mise en œuvre dans 98 centres des Services intégrés pour le développement de l'enfant (ICDS en anglais)3 localisés dans ces différents lieux. Ces centres ICDS couvrent chacun une population de 500 à 700 personnes et ont été sélectionnés, plutôt que des centres de santé secondaires, comme plate-forme pour fournir les services, car ils sont plus accessibles à la population. La sélection des centres a été faite lors de discussions avec l’administration des blocs, selon des critères de groupes sociaux (une plus grande concentration de castes/tribus répertoriées/population musulmane), d’accessibilité géographique (zones d’accès difficile), de prévalence élevée de malnutrition infantile et de présence de groupes de population mal desservis par les centres ICDS.
Sélection des participantes
Toutes les femmes qui étaient dans leur premier trimestre de grossesse en mai 2018 et issues des 98 centres ICDS ont été incluses dans cette intervention, sans exception (n = 210). Des cas de fausses couches, d’avortement et de migration ont été observés au fil du temps, ce qui a réduit la cohorte finale à 182. L’intervention a concerné les femmes enceintes et leur famille, ainsi que 221 agents de santé de première ligne, y compris toutes les infirmières auxiliaires/sages-femmes, les agents sanitaires et sociaux certifiés (ASHA) et les employés des 98 centres ICDS, ainsi que des 47 centres de santé secondaires dont ils dépendent.
Stratégies d’intervention
L'intervention a été mise en œuvre selon une approche communautaire intégrée qui mettait l'accent sur les soins à domicile et l'utilisation en temps voulu des services gouvernementaux de santé et de nutrition par les participants. Les principales stratégies comprenaient :
Stratégie 1 : Identification et suivi des femmes enceintes « présentant un risque nutritionnel »
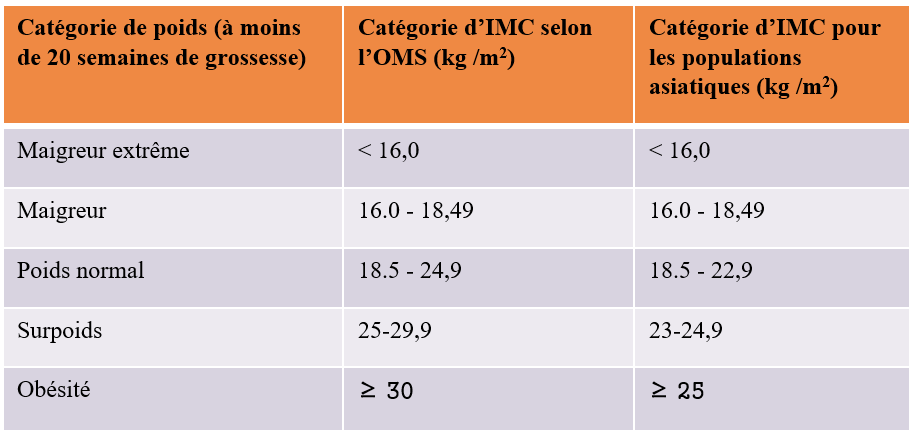
Une grossesse est considérée comme « présentant un risque nutritionnel » s’il y a des carences nutritionnelles qui peuvent affecter la santé de la femme enceinte et de son enfant (autant pendant la grossesse que pendant la période post-natale). Conformément au paquet de services de nutrition maternelle en Inde,4 les grossesses sont classées comme : 1) ne présentant pas de risque nutritionnel (indice de masse corporelle [IMC] : de 18,5 à 22,9, classification en Inde) ; 2) présentant un risque nutritionnel, mais pas de risque médical (selon l’appréciation par les infirmières auxiliaires/sages-femmes) ; 3) présentant un risque nutritionnel et un risque médical.
Une grossesse est également considérée comme « présentant un risque nutritionnel » lorsqu'au moins un des indicateurs suivants est présent :5
- IMC (à moins de 20 semaines de grossesse) identifiant une femme comme présentant une maigreur, une maigreur extrême, un surpoids, ou de l’obésité (Tableau 1) ;
- Age de la femme enceinte (moins de 20 ans et plus de 35 ans) ;
- Poids au moment de l’enregistrement (40 kg ou moins) ;
- Taille (moins de 145 cm) ;
- Anémie (anémie sévère : moins de 7 g/dl, anémie modérée : 7 à 10,9 g/dl) ;
- Prise de poids inappropriée lors de la grossesse (< 1 kg/mois ou > 3 kg/mois à partir du deuxième trimestre).
Selon le régime en vigueur pour les soins pré-natals au Bengale-Occidental, tous les indicateurs sont mesurés en routine, à l’exception de l’IMC, ce qui rend plus difficile l'identification et la classification des femmes enceintes en fonction de leur risque nutritionnel et la fourniture de conseils basés sur les besoins. Cette intervention intégrait une évaluation initiale de la nutrition et de la santé, y compris l’estimation de l’IMC, afin de déterminer plus efficacement les éventuels risques nutritionnels. Ces évaluations nutritionnelles étaient initialement effectuées par l’équipe du CINI, puis par des employés du ICDS et des infirmières auxiliaires/sages-femmes qualifiées.
Tableau 1 : Seuils de l’IMC (à moins de 20 semaines de grossesse) pour classifier les femmes enceintes présentant un risque nutritionnel 6
Lors de l’identification des grossesses présentant un risque nutritionnel, un plan de prise en charge a été élaboré et adapté aux besoins particuliers de la femme enceinte. Il s'agissait notamment de renforcer les interventions gouvernementales existantes et de mettre en place de nouvelles interventions, comme suit :
Renforcement des interventions existantes :
- Augmentation des contacts à domicile avec les femmes enceintes par les agents de santé de première ligne et l'équipe du CINI pour assurer une prise en charge rapide des examens prénataux et autres services ;
- Tests d'hémoglobine supplémentaires pour les femmes anémiques et suivi de la consommation de suppléments FAF ;
- Assurer un examen échographique de toutes les femmes après le deuxième trimestre (à l'hôpital du bloc) ;
- Assurer le quatrième contrôle prénatal au neuvième mois pour toutes les femmes par une infirmière auxiliaire/sage-femme (dans les centres de santé secondaires)
Nouvelles interventions :
- Conseils diététiques spécifiques destinés aux femmes enceintes selon leur état nutritionnel ;
- Consultation avec les membres de la famille des femmes enceintes pour s’assurer de leur soutien et du partage des tâches ménagères ;
- Suivi mensuel du poids pour évaluer la prise de poids durant la grossesse.
Une attention particulière a été accordée aux femmes enceintes souffrant de maigreur ou de maigreur extrême qui, avec leur famille, recevaient des visites supplémentaires à domicile incluant des conseils répétés sur la diversité alimentaire, la quantité de nourriture consommée et l’importance du repos. Ces femmes ont été suivies lors de visites à domicile afin d'encourager la fréquentation des centres ICDS pour la supplémentation alimentaire quotidienne, la pesée mensuelle et l'adhésion à la supplémentation quotidienne en FAF. Celles qui ne prenaient pas de poids selon les directives du gouvernement (2 kg par mois ou plus de 3 kg par mois à partir du deuxième trimestre) étaient envoyées au centre de santé pour des examens supplémentaires afin de dépister d’éventuelles complications. Une échographie a été effectuée pour tous les cas au cours du deuxième ou du troisième trimestre afin de comprendre et de détecter les anomalies de la croissance fœtale.
Stratégie 2 : Interventions dans les centres ICDS pour s’assurer de l’utilisation des services fournis
Certaines innovations (qui ne sont pas actuellement mises en œuvre dans le système existant) ont été réalisées dans les centres ICDS pour favoriser une prise de poids appropriée, notamment :
Le suivi mensuel du poids :
Les femmes enceintes ont été pesées mensuellement au centre ICDS par des employés du ICDS. Lors de cette visite médicale, les femmes en surpoids/obèses ou celles ayant un poids insuffisant ont reçu des conseils et des messages personnalisés. La pratique habituelle dans cet État consiste à peser les femmes enceintes une fois par trimestre au centre de santé. La prise de poids durant la grossesse a été calculée grâce au poids au moment de l’enregistrement et au dernier poids enregistré avant l’accouchement. L’objectif de prise de poids a été fixé à 10 kg pendant la durée de la grossesse, conformément aux recommandations gouvernementales de 9 à 11 kg. Les directives internationales ont établi un objectif plus élevé, soit une prise de poids idéale durant la grossesse de 12 à 18 kg (IOM, 2009/OMS). Cependant, des études montrent qu’en Inde, les femmes ne prennent en moyenne que 7 kg lors d’une grossesse menée à terme (Coffey, 2015), et les témoignages des fonctionnaires de blocs, des agent de santé de première ligne et des communautés suggèrent que la prise de poids moyenne au Bengale-Occidental est plus faible, entre 5 et 6 kg environ. La décision a donc été prise de revoir cet objectif à la baisse, conformément aux directives gouvernementales. Bien que les directives internationales recommandent différents niveaux de prise de poids totale durant la grossesse en fonction de l’IMC de départ de la femme enceinte (une prise de poids de 12,5 à 18 kg pour les femmes présentant un poids insuffisant, de 7 à 11,5 kg pour les femmes en surpoids et de 5 à 9 kg pour les femmes obèses [OIM, 2009/OMS]), il n’y a pas de telle différenciation dans les directives du gouvernement de l’Inde. Etablir des lignes directrices différenciées spécifiques à l'Inde a été jugée au-delà de la portée et de la capacité de cette étude.
Alimentation sur place avec une ration de nourriture complémentaire et supplémentation en FAF :
Au Bengale-Occidental, toutes les femmes enceintes reçoivent de la nourriture complémentaire six jours par semaine de la part des centres ICDS grâce à la distribution de repas chauds cuisinés (habituellement une combinaison de riz, de légumineuses, de légumes/graines de soja et d’un œuf). Ces repas sont habituellement emportés à la maison et partagés entre les membres de la famille. Pour remédier à ce problème et à la faible consommation des comprimés FAF, un système d’alimentation sur place a été mis en œuvre au centre ICDS. Au lieu d’emporter les repas préparés à la maison, les femmes ont été encouragées à rester au centre pour les consommer. Après avoir mangé ces repas, elles ont pris des comprimés de FAF. Cela a permis de s’assurer que les besoins nutritionnels de ces femmes étaient satisfaits et que la fréquence de contact avec les fournisseurs de services était plus importante, permettant ainsi de créer plus d’opportunités pour fournir des conseils. Au départ, les femmes étaient réticentes à rester au centre pour consommer le repas, en partie à cause du manque d'infrastructures dans les centres ICDS pour favoriser la consommation de repas. Des séances répétées de conseils ont aidé à changer cette pratique dans de nombreux sites.
Stratégie 3 : Travailler dans le cadre d’une approche intégrée et axée sur le travail d’équipe
Au cœur de cette intervention se trouvaient la convergence et la collaboration de plusieurs parties prenantes au niveau de la population pour atteindre l’objectif commun d’améliorer les issues de la grossesse. Une équipe a été formée dans chaque centre, composée de travailleurs responsables du soutien aux femmes enceintes et de leurs familles, à savoir : des employés du ICDS, des ASHA, des infirmières auxiliaires/sages-femmes et des groupes d’entraide. Des équipes issues de chacun des 98 centres ICDS ont été réunies pour trois ateliers d’orientation différents. Des jeux participatifs ont été utilisés pour démontrer aux participants l’importance du travail d’équipe, de la coordination et de la communication et pour défaire divers mythes et superstitions associés aux soins pendant la grossesse. Des exercices de simulation ont créé un sentiment d’appartenance et d’enthousiasme au sein de l’équipe, en vue d’atteindre ensemble l’objectif commun.
Des coupons ont été distribués aux femmes enceintes, pour les inciter à utiliser tous les services qui leurs étaient proposés. En se conformant à chacun des services en temps opportun, chaque femme enceinte recevait un coupon qui affichait également un message simple de sensibilisation à la santé. À la fin de l’intervention, la femme enceinte et sa famille qui possédait le plus de coupons ont été présentés comme un exemple à suivre devant le reste de la communauté. L’équipe d’agents de santé de première ligne ayant réalisé le meilleur résultat a été reconnue de la même façon en félicitant chaque membres de l’équipe lors d’une cérémonie organisée par l’administration du service de santé de chaque bloc. Les retours sur cet événement suggèrent que les coupons ont incité les familles des femmes enceintes à s’engager dans le processus et à leur fournir un meilleur soutien. Les coupons donnés aux infirmières auxiliaires/sages-femmes les ont encouragés à effectuer à temps leurs quatre visites programmées de consultations prénatales (CPN).
Résultats
L’évaluation initiale des 182 femmes enceintes lors de l’enregistrement au premier trimestre de grossesse a révélé que 50% d’entre elles étaient malnutries. Parmi celles-ci, 30,3% souffraient de maigreur ou d’extrême maigreur et 19,7% étaient obèses ou en surpoids. Parmi ces 182 femmes, 41% avaient été mariées de manière précoce (âgées de moins de 18 ans au moment de leur mariage), 16% étaient des adolescentes (âgées de moins de 20 ans), 49% étaient anémiques (taux d’hémoglobines inférieur à 11 g/dl au moment de l’enregistrement de la grossesse) et 70% étaient présentées comme ayant une grossesse à « haut risque ».7
Prise de poids durant la grossesse
La prise de poids moyenne durant la grossesse de cette cohorte était de 9,36 kg, ce qui est considérablement supérieur à la moyenne de 7%. Des analyses secondaires selon les catégories de risque nutritionnel ont montré que la prise de poids de 10 kg ou plus était plus importante chez les femmes enceintes souffrant de malnutrition (maigreur ou extrême maigreur) (Figure 1). Le gain de poids moyen dans ce groupe, comparé aux femmes obèses et en surpoids, était plus élevée (Figure 2). Cela suggère que les services de conseil étaient adaptés aux besoins des différents groupes en fonction de leur risque nutritionnel.
Figure 1 : Pourcentage de femmes enceintes avec une prise de poids pendant la grossesse de 10 kg ou plus, en fonction des différentes catégories d’IMC
Figure 2 : Prise de poids moyen pendant la grossesse, en fonction des différentes catégories d’IMC

Niveaux d’anémie
Selon les observations, la prévalence de l’anémie dans cette cohorte a été réduite de 12% en fin de grossesse (Figure 3). Les femmes avec un IMC normal étaient plus susceptibles de connaître une amélioration de leur taux d’hémoglobine (30%, comparé à 14% pour les femmes en surpoids/obèses et à 22% pour les femmes souffrant de maigreur ou de maigreur extrême).
Figure 3 : Prévalence des différents niveaux d’anémie chez les femmes enceintes à l’enregistrement et à la fin de l’intervention

Issues de la grossesse
Un taux élevé d’accouchements (98%) a eu lieu dans des institutions (hôpitaux, maison de soins, etc.), comparé à la moyenne nationale de 75,2% (NFHS 4, 2015-16). Cela peut être attribué aux services de conseil intensifs et au suivi des femmes enceintes et de leur famille. Les femmes ayant participé à cette intervention ont majoritairement (84%) donné naissance à des nourrissons ayant un poids normal (2,5 kg et plus), soit 16% (30 cas sur 182) des nourrissons avaient un petit poids de naissance, en comparaison à la prévalence de petits poids de naissance au Bengale-Occidental de 11,5% (DLSH 4). Des analyses secondaires ont montré que la prévalence de petits poids de naissance était plus élevée parmi les mères en maigreur extrême et les mères en surpoids/obèses de respectivement 22% et 20%, suivi par les femmes avec un IMC faible (15%) et normal (18%) (Figure 4). Une plus grande proportion de nourrissons ayant un petit poids de naissance étaient nés de mères adolescentes, une proportion plus élevée que chez les mères adultes (26%). La prévalence de petits poids de naissance chez les mères avec une prise de poids de 10 kg ou plus pendant la grossesse était bien inférieure (8%) à celle des mères ayant pris moins de 10 kg (25%). Cela pourrait souligner l’importance de la prise de poids durant la grossesse pour l’amélioration des issues de la grossesse.
Figure 4 : Prévalence de petits poids de naissance, en fonction des différentes catégories d’IMC

Une autre constatation importante était que 90% des nourrissons avec un petit poids de naissance étaient nés de femmes présentant des grossesses à haut risque. Parmi les différentes catégories à haut risque, 91% des femmes étaient anémiques, 77% n’étaient pas parvenus à gagner 10kg lors de leur grossesse et 62% avaient un IMC indiquant qu’elles souffraient de malnutrition (sous-alimentées ou en surpoids/obèses). Cela corrobore les travaux de littérature qui suggèrent que la prévalence de petit poids de naissance augmente dans le cas de grossesses à haut risque et de mauvaise nutrition maternelle.
Discussion
Les résultats suggèrent que l’intervention a réussi à promouvoir la prise de poids chez les femmes qui en avaient le plus besoin (les femmes enceintes souffrant de maigreur ou d’extrême maigreur) et à réduire la prévalence d’anémie chez les femmes enceintes. Les résultats ont aussi souligné l’importance de mettre l’accent sur les grossesses à haut risque afin de réduire la prévalence de petit poids de naissance.
Cette intervention souligne qu’il est important, en Inde, de promouvoir de manière proactive la prise de poids pendant la grossesse dans les communautés et parmi les professionnels de santé. La prise de poids durant la grossesse a rarement été considérée comme un critère important pour une grossesse saine et n’était pas régulièrement suivie avant l’intervention. Les éléments importants qui ont contribué au succès de ce programme ont été la collaboration entre les agents de santé de première ligne et la promotion de la prise de poids durant la grossesse entre ces travailleurs et les membres de la population. Les stratégies qui ont encouragé les femmes enceintes à se conformer aux programmes gouvernementaux d’alimentation supplémentaire et de complémentation en IFA ont également joué un rôle majeur. Des barrières telles que la distance avec les centres de santé, le manque d’espace pour consommer les repas et la réticence à l’utilisation d’apports complémentaires en IFA étaient des problèmes persistants.
Ce programme a aussi révélé les problèmes complexes qui découlent de la mise en œuvre d’une intervention dans le contexte où il y a un « double fardeau » de la malnutrition, à savoir où la malnutrition est présente sous toutes ses formes au sein d’une même population (la sous-nutrition et la sur-nutrition, ainsi que des carences en micronutriments). Le programme du ICDS, sous sa forme actuelle, fournit une ration alimentaire supplémentaire pour toutes les femmes enceintes et allaitantes, avec peu de possibilités d'adaptation en fonction de l'IMC, même si les services de conseils nutritionnels ont été adaptés avec succès aux besoins des différents groupes nutritionnels lors de l’intervention. Des recommandations nationales sur la prise de poids appropriée durant la grossesse, basée sur l’IMC de la mère, sont nécessaires pour éclairer les interventions futures.
Recommandations
Les résultats de cette étude pilote préconisent des actions qui peuvent être initiées simultanément au niveau politique et au niveau de la mise en œuvre pour promouvoir une nutrition maternelle optimale :
Identifier de manière précoce les grossesses « à risque nutritionnel » au moment de la déclaration de la grossesse (à 12 semaines de grossesse) et lors des suivis ultérieurs, pour aider à réduire les nombreux facteurs de risque au cours de la grossesse. Le dépistage de l’IMC des femmes enceintes par les infirmières auxiliaires/sages-femmes n’est pas une pratique courante au Bengale-Occidental et devrait être rendue obligatoire dans tous les centres de santé.
Concentrer les efforts sur les grossesses à haut risque permettrait de prévenir les petits poids de naissance. Toutefois, il n'existe actuellement aucune directive spécifique pour la prise en charge des grossesses à haut risque sans complications médicales au niveau communautaire. Il est nécessaire de disposer de lignes directrices sur un ensemble complet d'interventions au niveau communautaire pour gérer les cas à haut risque.
Privilégier la prise de poids durant la grossesse. Le suivi mensuel de la prise de poids pendant la grossesse devrait être intégré au dispositif standard de soins prénatals. Des conseils appropriés concernant la prise de poids durant la grossesse et les différentes classifications de risques nutritionnels devraient être fournis pendant les différents stades de la grossesse.
Inciter les participantes à consommer sur place les ration de nourriture complémentaire et supplémentation en FAF. Inciter les femmes enceintes à consommer les repas sur place dans les centres ICDS augmente leurs bénéfices nutritionnels ainsi que la fréquence de contact avec les agents de santé de première ligne. Cela devrait être étudié comme une option pour accroître l'adhésion dans d’autres sites.
Élaborer un ensemble complet de mesures pour la prise en charge communautaire de la nutrition maternelle. En plus des mesures ci-dessus, un ensemble complet d’interventions pour la prise en charge communautaire de la malnutrition maternelle est nécessaire. Il doit inclure des directives spécifiques ciblées en fonction des classifications nutritionnelles (comportant la sur-nutrition et la sous-nutrition). Cela permettra l’élaboration de programmes adaptés et augmentera les bénéfices nutritionnels chez les femmes enceintes et allaitantes en Inde.
Pour en savoir plus, veuillez contacter Sreeparna Ghosh Mukherjee à sreeparna@cinindia.org
3 ICSD est un programme géré par le gouvernement dans différents États indiens qui fournit des services de supplémentation nutritionnelle, d’éducation préscolaire, de soins de santé primaires et de sensibilisation à la vaccination, de bilan de santé et de référencement des enfants de moins de six ans et des femmes enceintes et allaitantes.
4 Paquet de services de nutrition maternelle (Ministère de la santé & du bien-être familial, Gouvernement d'Inde)
5 Ibidem.
6 Ibidem.
7 Indicateurs de grossesse à haut risque, conformément aux directives du gouvernement indien issues du manuel des infirmières auxiliaires et sages-femmes.
http://164.100.154.238/images/pdf/programmes/maternalhealth/guidelines/sba_handbook_for_anm_lhv_sn.pdf
Références
Black R, et al. Maternal and child undernutrition: Global and regional exposures and health consequences. Lancet. 2008;371:243-60.
Coffey D. (2015). Prepregnancy body mass and weight gain during pregnancy in India and sub-Saharan Africa. Proceedings of the National Academy of Sciences of the United States of America, 112(11), 3302–3307. doi : 10,1073/pnas.1416964112
District Level Household and Facility Survey (DLHS) 4 2011-2012.
Nandi A, et al. Early-life nutrition is associated positively with schooling and labor market outcomes and negatively with marriage rates at age 20–25 years: evidence from the Andhra Pradesh Children and Parents Study (APCAPS) in India. The Journal of Nutrition. 1 Janvier 2018 ; 148(1) : 140-6.
National Family Health Survey (NFHS 4) 2015-2016
Victoria CG, et al. Maternal and child undernutrition: consequences for adult health and human capital. Lancet. 2008;371:340-57.


