Au Tchad, l’approche maman-PB permet d’améliorer l’accès des enfants malnutris à un traitement
Par Hyppolite Gnamien, Chantal Autotte Bouchard, Jean-Robert Bwanaissa Shabani, Abdoulaye Mohamed, Emily Helary et Marion Blanloeuil
Hyppolite Gnamien est médecin expert en santé publique. Il est le coordinateur médical de la mission de Première Urgence Internationale au Tchad.
Chantal Autotte Bouchard est infirmière spécialisée en malnutrition, santé publique et médecine tropicale. Elle est référente santé et nutrition au siège de Première Urgence Internationale.
Jean Robert Bwanaissa Shabani est médecin expert en santé publique. Il est responsable technique Santé/Nutrition dans le Ouaddaï, pour la mission de Première Urgence Internationale au Tchad.
Emily Hélary est chargée de programmes au siège de Première Urgence Internationale.
Marion Blanloeuil est assistante de programmes au siège de Première Urgence Internationale.
Les activités décrites dans cet article sont mises en œuvre par Première Urgence Internationale en partenariat avec la Délégation Sanitaire Provinciale du Ouaddaï, au Tchad, grâce au soutien de l’UNICEF et de l’Union européenne par l’intermédiaire de la Direction générale Protection civile et opérations d’aide humanitaire européennes (ECHO).
Lieu: Tchad
Ce que nous savons: Le dépistage de la malnutrition est de plus en plus souvent effectué par les membres de la famille afin de permettre une détection plus large et plus précoce de la malnutrition chez l’enfant.
Ce que cet article nous apprend: En 2018, l’organisation non gouvernementale Première Urgence Internationale (PUI) a introduit l’approche « maman-PB » dans son programme de nutrition mis en œuvre dans la province du Ouaddaï, au Tchad. La couverture du dépistage est passée de 79,6 % (taux observé en utilisant la précédente approche, avec un dépistage réalisé par les agents de santé communautaire [ASC]) à 85,5 % (depuis que le dépistage est réalisé par les familles). Un pourcentage accru d’enfants diagnostiqués comme souffrant d’émaciation sévère ont également été admis pour traitement dans un établissement de santé (63,2 % avec l’approche maman-PB contre 50,2 % avec l’approche ASC). Les indicateurs de performance des traitements thérapeutiques étaient comparables pour les deux approches. Nous avons également constaté que cette approche a suscité une forte adhésion de la part les mères, tant par celles pratiquant le dépistage de leurs propres enfants que par celles dont les enfants étaient dépistés par d’autres mères. Le personnel de santé est également très favorable à cette approche, car elle permet d’améliorer la couverture du programme et de renforcer la coopération des pourvoyeurs de soins. Par ailleurs, les coûts d’appui au programme ont été réduits de 27 %, d’après les coûts d’appui moyens par centre de santé. Dans le cadre de ce programme, l’approche maman-PB se montre efficace pour faciliter le diagnostic et accélérer la prise en charge des enfants dont l’état est préoccupant.
Contexte
La province du Ouaddaï se situe à l’est du Tchad, à la frontière du Soudan. Elle est soumise à de fortes variations climatiques, à une désertification rapide, à l’érosion des sols et à une baisse de la productivité des terres1, ainsi qu’à des conflits intercommunautaires entraînant des déplacements internes de population. Le Tchad abrite également plus de 300 000 réfugiés soudanais, qui vivent dans des camps à l’est du pays2. Ces conditions climatiques et flux migratoires entraînent une forte pression sur les ressources naturelles, alimentaires et financières déjà faibles dans la province, ainsi que sur les capacités d’intervention pour la provision des services sociaux de base.
Le taux de mortalité infantile et juvénile au Tchad est de 113 décès pour 1 000 naissances vivantes, ce qui signifie qu’un enfant sur dix meurt avant d’atteindre l’âge de cinq ans. Les principales causes de mortalité sont le paludisme (20,4 %), la pneumonie (15,7 %) et la diarrhée (13,5 %)3, la malnutrition étant un facteur aggravant. Dans la province du Ouaddaï, la prévalence de malnutrition aiguë globale et celle de la malnutrition aiguë sévère (MAS) étaient respectivement de 17,8 % et de 5,1 % en 2018 (ministère de la Santé publique du Tchad, 2019). Les interventions de nutrition dans cette province ont donc un rôle crucial à jouer pour assurer la survie et la croissance des enfants. Dans sa Politique Nationale de Nutrition et d’Alimentation de 2013, l’État tchadien a mis en place des stratégies pour améliorer cette situation nutritionnelle, avec notamment des actions de prévention et une prise en charge adéquate de la malnutrition aiguë. Le traitement des cas de MAS avec complications médicales se fait au sein de centres d’alimentation thérapeutique dans les hôpitaux de district, tandis que les cas sans complications sont pris en charge au niveau communautaire dans le cadre de programmes de traitement ambulatoire gérés par les centres de santé.
Depuis 2016, l’organisation non gouvernementale (ONG) Première Urgence Internationale (PUI) met en œuvre un projet de prévention et de prise en charge de la MAS chez les enfants de moins de 5 ans et les femmes enceintes et allaitantes dans la province du Ouaddaï. Ces dernières années, PUI a identifié la nécessité d’améliorer la qualité des soins nutritionnels, en améliorant notamment la qualité et la couverture du dépistage de la malnutrition au niveau communautaire et du référencement des enfants en vue d’une prise en charge. Dans le cadre de l’approche « maman-PB », les mères dépistent leurs propres enfants, en détectant les signes de malnutrition aiguë au moyen de rubans de mesure du périmètre brachial (PB). L’efficacité de cette approche a été démontrée au Niger (Blackwell et al., 2015) et testée avec succès au Tchad par plusieurs ONG4 afin de permettre un dépistage plus étendu et plus précoce de la malnutrition chez l’enfant. PUI a commencé à intégrer l’approche maman-PB au sein de son programme de traitement et de prévention de l’émaciation dans la province de Ouaddaï en 2018, en l’adaptant aux réalités programmatiques de ce contexte. Cet article décrit l’approche maman-PB et ses résultats, ainsi que les leçons apprises.
Mise en œuvre de l’approche maman-PB dans la province du Ouaddaï
Depuis 2016, PUI met en œuvre un programme de prévention et de prise en charge de la MAS dans les zones couvertes par 24 centres de santé des districts sanitaires d’Adré (11 centres sur 22), d’Abougoudam (4 centres sur 11) et d’Abéché (9 centres sur 30). Le choix d’apporter un appui à ces trois districts sanitaires résulte de la demande des autorités nationales qui avaient constaté que la prise en charge de la malnutrition était insuffisante du fait de l’absence de soutien par un partenaire technique et financier. L’appui de PUI a été sollicité pour améliorer la qualité des services de prise en charge de la MAS existants et pour mettre en place de nouveaux services dans les endroits où ils n’existaient pas encore.
Jusqu’en mai 2018, les dépistages communautaires et les référencements des enfants malnutris âgés de 6 à 59 mois étaient réalisés par des relais communautaires (ReCo), qui sont des bénévoles de santé communautaire placés sous la supervision d’une équipe d’environ quatre agents de santé communautaire (ASC) pour chaque centre de santé. PUI avait alors recruté et mis à la disposition des districts sanitaires 370 ReCo et 152 ASC. Les ReCo étaient affectés à un groupe de villages où ils effectuaient le dépistage de la malnutrition. Ces dépistages avaient un coût élevé car les ReCo étaient rémunérés et recevaient une prime en fonction de leurs résultats (nombre d’enfants dépistés, qualité des rapports produits, réalisation d’activités de sensibilisation communautaire).
À partir de mai 2018, la diminution des financements a conduit à adapter le programme à plusieurs égards. Tout d’abord, le nombre de centres de santé ciblés a été réduit, passant de 24 à 21. Afin de minimiser tout impact négatif, ce sont les trois centres de santé affichant les meilleurs critères de performance (couverture du programme, qualité des soins, etc.) qui ont été choisis pour la réduction des services de soutien. En outre, l’approche maman-PB a été introduite afin d’organiser un système de dépistage communautaire plus durable financièrement, qui permette par ailleurs de mieux identifier les enfants souffrant de malnutrition aiguë afin qu’ils soient plus rapidement pris en charge par le système de santé, réduisant ainsi les complications et la mortalité associées à un traitement tardif.
Dans le cadre de cette approche, les mères ont été formées à reconnaître la malnutrition aiguë de deux manières : en utilisant un ruban de mesure du PB avec un code couleur, ou en détectant les œdèmes. Les mères ont été formées à dépister leurs propres enfants ainsi que d’autres enfants de leur voisinage ou de leur village. Cette nouvelle approche se distingue de la pratique habituelle de l’approche maman-PB, selon laquelle chaque mère dépiste uniquement son propre enfant. PUI a choisi d’adapter cette approche en formant chaque mère au dépistage d’une douzaine d’enfants âgés de 6 à 59 mois, parmi lesquels leurs propres enfants, mais aussi d’autres enfants de leur village, le tout sur une base volontaire et non rétribuée.
Processus de mise en œuvre de l’approche maman-PB
Le processus nécessaire pour passer d’un dépistage par les ReCo à un dépistage au PB par les mères a été mis en place sur une durée de deux mois, entre juin et juillet 2018. Les principales étapes de ce processus sont décrites ci-après.
Information et mobilisation de la communauté autour de l’approche
PUI, conjointement avec les équipes cadre du district (ECD), a discuté de l’approche avec les responsables des centres de santé (RCS), les comités de gestion des centres de santé (COGES) et les comités de santé (COSAN) de chaque zone afin d’obtenir leur adhésion pour qu’ils puissent ensuite sensibiliser la communauté sur l’intérêt du dépistage précoce et sur le rôle des mères dans la prévention de la malnutrition.
Identification des villages bénéficiaires
En collaboration avec les leaders communautaires, les RCS, les COSAN/COGES, et les groupes de femmes actifs dans les villages, 759 villages sur 960 ont été identifiés comme faisant partie de la zone de couverture du programme. Au total, 201 villages sur 960 (soit 21 %) ont été exclus, car il s’agissait de petits ou de très petits villages. Parmi ceux-ci figuraient un grand nombre de ferricks, à savoir des villages composés de seulement quelques familles, ainsi que des campements nomades temporaires.
Identification des mamans-PB
Afin de toucher le plus grand nombre de mères possibles, l’identification des mamans-PB a été fondée sur plusieurs critères. Pour devenir maman-PB, il était demandé aux personnes volontaires d’être disponibles et actives pour leur communauté, d’être en âge de procréer, d’être acceptées par la communauté, de résider dans le village depuis au moins une année et d’accepter de réaliser l’activité de dépistage bénévolement.
Formation et sensibilisation
En juillet 2018, les mères ont été formées à l’utilisation du ruban de mesure du PB pour le dépistage de la malnutrition, à l’identification des œdèmes, aux bonnes pratiques d’alimentation du nourrisson et du jeune enfant, ainsi qu’à la marche à suivre pour référer les enfants diagnostiqués comme atteints de MAS vers un centre de prise en charge nutritionnelle. Toutes les femmes identifiées en tant que mamans-PB ont été réunies pour une journée de formation en différents lieux centraux. La formation était dispensée par un binôme de deux infirmières, la première étant rattachée aux responsables des centres de santé et la seconde étant une employée de PUI.
Mise en œuvre du dépistage et du référencement à assise communautaire
À l’issue de la formation, les mamans-PB ont reçu des rubans de mesure du PB et ont commencé à réaliser un dépistage mensuel de tous les enfants de 6 à 59 mois dans leur village/quartier. Des coupons de couleur jaune (si une malnutrition aiguë modérée [MAM] était dépistée) ou rouge (si une MAS était dépistée) ont été donnés aux mamans-PB afin qu’elles les remettent aux mères (ou autres personnes responsables) des enfants affectés, au lieu des bulletins de référencement utilisés auparavant. Lorsqu’une maman-PB dépistait un enfant atteint de MAS ou de MAM, elle sensibilisait la personne s’occupant de cet enfant pour qu’elle accepte de le transférer vers le centre de santé afin qu’il soit pris en charge. Si la personne s’occupant de l’enfant refusait, des séances de sensibilisation supplémentaires étaient organisées afin de lever les barrières qui retiennent la mère d’emmener son enfant au centre de santé. Lorsque la personne s’occupant de l’enfant identifié se rendait au centre nutritionnel, elle remettait le coupon à l’agent de santé qui examinait à son tour l’enfant et validait (ou non) le diagnostic, selon les critères d’admission inscrits dans le protocole national (à savoir l’approche de mesure du PB ou le score z du poids-pour-taille). Les frais de transport pour le référencement étaient à la charge des familles.
Suivi et rapportage
Le suivi de l’activité était réalisé par les ASC, qui étaient déjà formés à cette tâche et qui avaient de l’expérience dans le dépistage au PB. Tous les mois, les agents de santé dressaient le bilan du nombre d’enfants référés vers chaque centre de santé grâce aux mamans-PB. Les ASC effectuaient également des mesures de PB de façon aléatoire dans les ménages couverts par les mamans-PB, afin de s’assurer de l’efficacité du dépistage et de la fiabilité des mesures. Un bilan mensuel était réalisé avec les équipes de PUI pour apporter des actions correctives au besoin. Lorsqu’une zone présentait de mauvais résultats, une formation individuelle sur site était organisée afin d’améliorer la qualité des mesures.
Au niveau du district sanitaire, l’équipe projet de PUI et les ASC documentaient la cohérence et la fiabilité des diagnostics rapportés par les mamans-PB (couleur du PB et présence d’œdèmes) au regard des résultats du dépistage réalisé par les ASC à l’arrivée d’un enfant au centre de santé.
Analyse des performances
Afin d’analyser les performances du dépistage et de comparer les deux approches, PUI a analysé les indicateurs suivants relatifs au traitement des enfants atteints de MAS :
- Couverture du dépistage : nombre d’enfants dépistés par mesure du PB et/ou détection d’œdèmes rapporté au nombre total d’enfants dans la zone de couverture.
- Performance du dépistage : à partir du nombre d’enfants identifiés comme atteints de MAS par les mères, PUI a analysé le nombre d’enfants qui ont été référés, le nombre d’enfants référés qui ont effectivement été emmenés dans un centre de santé, ainsi que le nombre d’enfants référés dont le diagnostic de MAS a été confirmé dans un centre de santé et qui ont été traités selon le protocole applicable.
- Indicateurs de performance du traitement : à partir du nombre d’enfants sortis du programme, PUI a enregistré les enfants sortis après guérison, abandon, décès ou non-réponse après une hospitalisation ou une prise en charge dans un centre de traitement ambulatoire.
- Appropriation de l’activité par les mères : les ressentis des mères au sujet de l’approche maman-PB ont été recueillis de manière informelle par les chefs de projet durant la phase de suivi-évaluation.
Les avis du personnel des centres de santé ont également été recueillis, ce qui a permis d’obtenir des informations informelles mais essentielles au sujet de la mise en œuvre du programme.
Résultats obtenus
De mai 2018 à décembre 2019, 15 004 mamans-PB ont été identifiées et formées dans 21 zones de responsabilité des 3 districts sanitaires d’Adré, Abougoudam et Abéché.
Taux de couverture du dépistage
Les mamans-PB ont dépisté 66 613 des 77 920 enfants âgés de 6 à 59 mois attendus pour la période, soit un taux de couverture de 85,5 % dans 21 zones de responsabilité5. Au cours de la même période de l’année précédente (en utilisant l’approche de dépistage par les ASC/ReCo), 76 710 enfants ont été dépistés (sur 96 417 enfants attendus), avec un taux de couverture de 79,5 % dans les 24 zones de responsabilité (figure 1).
Figure 1 : Couverture du dépistage en fonction de l’approche (maman-PB vs. ASC/ReCo)

Performance du dépistage
Les mamans-PB ont permis d’identifier 22 791 enfants malnutris dont 15 812 cas de MAM6 (soit 23,7 % des enfants dépistés) et 6 979 cas de MAS (soit 10,5 % des enfants dépistés). Parmi les cas de MAS dépistés, 6 271 (soit 89,8 %) étaient des cas de MAS où la mère avait accepté le référencement vers une unité de prise de charge nutritionnelle, et 4 971 (71,2 % des cas de MAS dépistés) se sont présentés dans un centre de santé soutenu par PUI et 4 413 (63,2 % des cas de MAS dépistés) ont été effectivement admis pour une prise en charge (figure 2). Par conséquent, 63,2 % des enfants identifiés par les mères comme atteints de MAS (soit deux enfants sur trois) ont vu ce diagnostic confirmé dans un centre de santé et ont été traités selon le protocole. À titre de comparaison, le dépistage par les ASC et les ReCo durant la précédente phase du projet7avait permis d’identifier 37 448 enfants malnutris, dont 13 471 cas de MAS. Parmi ceux-ci, 6 767 cas (soit 50,2 %, à savoir un peu plus de la moitié) ont été admis pour traitement dans un centre de prise en charge nutritionnelle.
Figure 2 : Performance du dépistage en fonction de l’approche (maman-PB vs. ASC/ReCo)
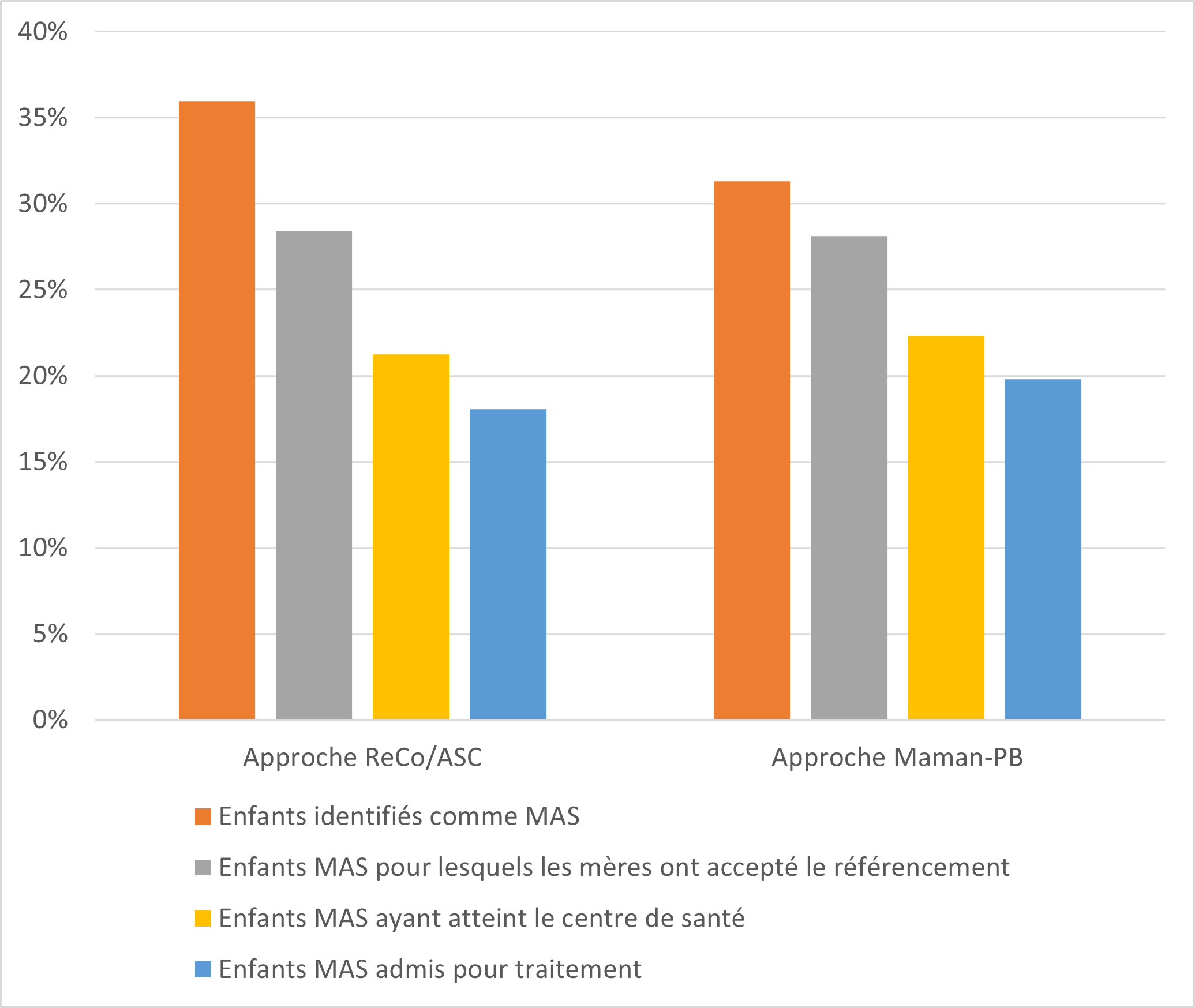
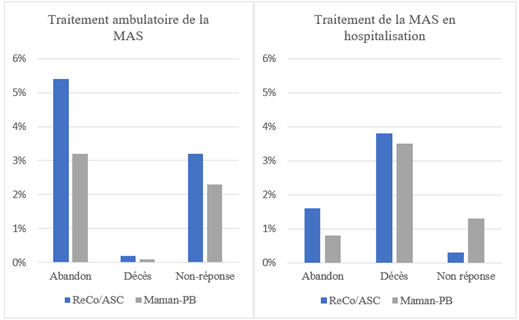
Indicateurs de performance des traitements thérapeutiques
Le taux de guérison dans les centres de traitement ambulatoire a augmenté après le passage à l’approche maman-PB, s’établissant ainsi à 95 % en 2019 contre 91,5 % auparavant. En revanche, le taux de guérison en hospitalisation n’a pas connu d’évolution significative, puisqu’il est resté légèrement supérieur à 94 % pour les deux approches. D’autres indicateurs de performance (mesurant les taux de sortie du programme après abandon, décès ou non-réponse) se sont améliorés depuis la mise en œuvre de l’approche maman-PB (figure 3).
Figure 3 : Indicateurs de performance des traitements (maman-PB vs ASC/ReCo)
Appropriation de l’activité par les mères
Une analyse de la perception par les mères de l’efficacité du dépistage via l’approche maman-PB a été réalisée au cours de 60 séances supervisées par les superviseurs de santé de PUI et les ReCo. Ces séances ont révélé une forte implication des mères dans la prise en charge de la santé de leur enfant et un fort sentiment d’appropriation de l’activité qu’elles réalisaient bénévolement. L’implication des mères dans le dépistage de la malnutrition leur permet de mieux comprendre les signes de malnutrition, de participer à la surveillance de l’état nutritionnel de leurs enfants et augmente la fréquence du dépistage des enfants au niveau communautaire.
Cependant, 29 % des enfants identifiés comme atteints de MAS par les mères n’ont jamais été emmenés dans un centre de santé. Les discussions ont révélé que les principales raisons pour lesquelles les personnes s’occupant d’enfants n’emmènent pas les enfants référés au centre de santé sont les longues distances à parcourir, les obstacles naturels que forment les ouadis à la saison des pluies (cours d’eau temporaires rendant l’accès impraticable), le refus des mères de se rendre au centre de santé ou le refus de leurs maris de les y autoriser, ainsi que la lourde charge de travail qui incombe aux mères (tâches ménagères ou travail dans les champs), les rendant indisponibles pour emmener leur enfant au centre de santé. La mise en œuvre et le suivi de cette approche ont permis de renforcer le soutien de la communauté et de favoriser l’acceptation du programme dans la région. À l’avenir, des efforts supplémentaires seront déployés pour s’assurer que les enfants référés soient bien amenés au centre de santé. Ces efforts consisteront, par exemple, à renforcer les activités de sensibilisation (y compris auprès des hommes) et à consolider un fonds de solidarité communautaire géré par les COGES, afin de fournir une aide financière aux familles qui ne sont pas en mesure de payer les frais de transport.
Retours d’information du personnel des centres de santé
Les entretiens menés avec le personnel du centre de santé ont montré que la formation des mères à l’approche maman-PB leur semblait avoir amélioré la couverture du programme et avoir rendu les mères (ou autres personnes s’occupant des enfants) plus coopératives et disposées à suivre les protocoles de traitement. Il a été montré que pour la plupart des centres de santé, le rayon de couverture avait été étendu au-delà de 15 km. Or, les ASC et les ReCo n’ont jamais pu se rendre au-delà de ce rayon, en raison du manque de moyens de transport disponibles pour accéder aux villages les plus éloignés.
Discussion et conclusion
Le dépistage de la malnutrition aiguë au niveau communautaire a été pendant longtemps la responsabilité des ASC. Cependant, il existe de plus en plus de preuves démontrant que les familles, les mères en particulier, peuvent jouer un rôle important dans la réalisation du dépistage de la malnutrition aiguë par la mesure du PB ou la détection d’œdèmes, au sein de leur propre communauté. Dans le contexte de ce programme, l’approche maman-PB a permis une meilleure couverture du dépistage que l’approche ASC/ReCo, ainsi qu’une meilleure performance du dépistage, comme le montre le pourcentage plus élevé d’enfants atteints de MAS identifiés par les mères qui ont été admis pour traitement dans un centre de santé (63,2 % avec l’approche maman-PB contre 50,2 % avec l’approche ASC/ReCo). Il semble que cela ait conduit à une réduction de la durée du traitement, ce qui suggère que les enfants sont référés plus rapidement, réduisant ainsi potentiellement la morbidité et la mortalité liées à la malnutrition.
Nous avons également constaté que cette approche a suscité une forte adhésion de la part des mères, tant par celles pratiquant le dépistage de leurs propres enfants que par celles dont les enfants étaient dépistés par d’autres mères. Le personnel des centres de santé est également très favorable à cette approche, car elle permet d’améliorer la couverture du programme et de renforcer la coopération des pourvoyeurs de soin. En outre, par rapport à l’approche ASC/ReCo, l’approche maman-PB a permis une réduction de 27 % des dépenses d’appui au programme, si l’on observe les dépenses d’appui moyennes par centre de santé. Devant l’insuffisance des financements et le besoin d’assurer des dépistages communautaires réguliers, l’approche maman-PB se montre durable. La motivation des mères n’est pas pécuniaire, ce qui permet sa pérennité, sa reproductibilité et sa mise à l’échelle au niveau national.
Les dépistages à assise communautaire ont démontré que si la détection se faisait plus régulièrement et précocement, cela pourrait réduire les risques de mortalité et morbidité des enfants de 6 à 59 mois. L’approche maman-PB se montre efficace pour faciliter le diagnostic et accélérer la prise en charge des enfants dont l’état est préoccupant. Le processus de mise en place n’est pas contraignant et permet d’impliquer les mères dans la santé de leurs enfants. Le suivi régulier de l’activité des mères et une bonne supervision favorisent une maitrise de la mesure du PB.
Bien que les répercussions de la pandémie de COVID-19 n’aient pas représenté un problème majeur dans la zone de déploiement du programme de PUI et n’aient pas modifié le taux de fréquentation des centres de santé, toutes les mesures ont été prises afin d’appliquer les gestes de prévention qui s’imposent et d’appuyer les comités de surveillance épidémique récemment mis en place.
À l’avenir, PUI entend continuer de soutenir la prise en charge de la malnutrition aiguë dans cette zone tout en s’efforçant de transférer ses activités aux structures publiques et d’étendre son champ d’intervention afin de mieux traiter les causes sous-jacentes de la malnutrition. Mise en œuvre avec le soutien du 11e Fonds européen de développement et en partenariat avec une ONG locale, cette nouvelle phase se concentrera sur l’augmentation de la production agricole et s’attachera à évoluer vers des activités de nutrition davantage axées sur la prévention, notamment par l’amélioration des pratiques d’alimentation du nourrisson et du jeune enfant.
Pour en savoir plus, veuillez contacter Chantal Autotte Bouchard à l’adresse cautottebouchard@premiere-urgence.org.
1 Indice de vulnérabilité climatique: https://www.maplecroft.com/
3 https://data.unicef.org/country/tcd/
4 L’approche maman-PB est utilisée au Tchad par les ONG suivantes : Action contre la Faim, International Rescue Committee et ALIMA.
5 Les enfants sont dépistés mensuellement, mais comptés une seule fois.
6 PUI a uniquement appuyé des programmes de traitement de la MAS. Les enfants atteints de MAM n’ont donc pas été suivis dans le cadre de ce programme.
7 La première phase du projet a couvert un vaste périmètre géographique, ce qui explique l’augmentation du nombre d’enfants attendus.
Références
Blackwell, N, Myatt, M, Allafort-Duverger, T, Balogoun, A, Ibrahim, A and Briend, A (2015). Mothers Understand And Can do it (MUAC): a comparison of mothers and community health workers determining mid-upper arm circumference in 103 children aged from 6 months to 5 years. Archives of Public Health, 73(1), 26.
Institut national de la statistique des études économiques et démographiques (INSEED) (2016). Enquête démographique et de santé et à indicateurs multiples au Tchad (EDS-MICS), 2014-2015. Rockville, Maryland, USA : ICF International.
République du Tchad (2013). Tchad : Politique nationale de nutrition et d’alimentation 2014 – 2025.
République du Tchad – Ministère de la Santé publique (2019) Enquête nationale de nutrition, TCHAD 2019. Disponible à l’adresse suivante : https://reliefweb.int/sites/reliefweb.int/files/resources/rapport_final_enquete_smart_27112019.pdf